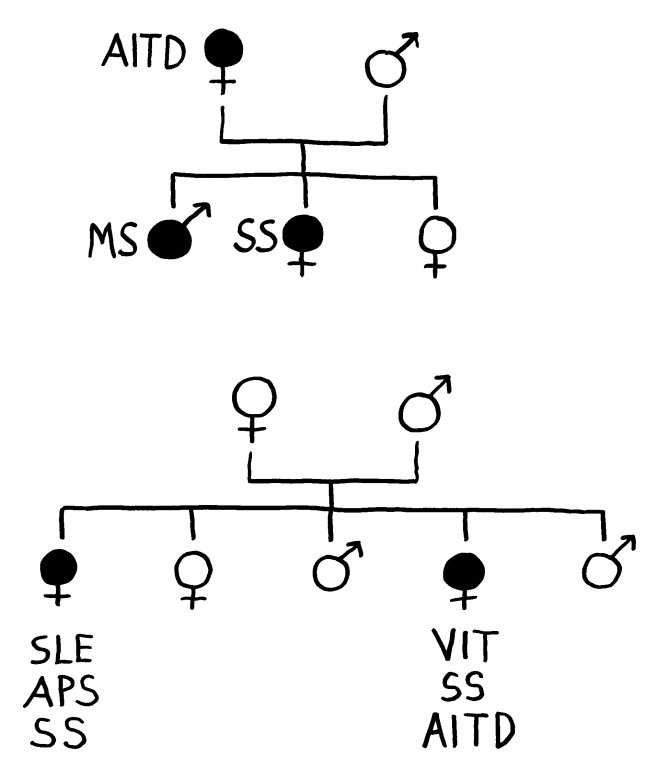
In der Patientenszene häufen sich seit Jahrzehnten Berichte von Hashimoto-Patienten, denen es trotz Hormonwerten im Normalbereich schlecht geht. Viele kämpfen gegen die TSH-Wert-Fixierung ihrer Ärzte an, die so etwas gerne als „psychisches Problem“ abtun. Neuerdings zeichnet sich in der Fachwelt ein Umdenken ab: Mehrere Forschergruppen bestätigen die Existenz von ernsten Symptomen und krankhaften Gewebsveränderungen bei Hashimoto-Thyreoiditis, die nicht von der Schilddrüsenhormonversorgung abhängen, sondern vermutlich durch die Autoimmunreaktionen selbst bedingt sind. Hier fasse ich einige Arbeiten zusammen – wie immer noch nicht allgemein verständlich aufbereitet, gesundheitsbedingt ziemlich flüchtig und wahrscheinlich mit noch mehr Tippfehlern als sonst: Ich sehe momentan sehr schlecht, möchte aber meinen Rückstand aufholen.
Johannes Ott et al.: The incidence of lymphocytic thyroid infiltration and Hashimoto’s thyroiditis increased in patients operated for benign goiter over a 31-year period. Virchows Arch 2011, 459, 277-281, doi: 10.1007/s00428-011-1130-x
Die HT-Inzidenz scheint in den letzten Jahrzehnten gestiegen zu sein. Autoren haben Lymphpzyten-Infiltration der Schilddrüse (lymphocytic thyroid infiltration = LTI) in Gewebsproben von 1050 Patienten untersucht, die wegen eines gutartigen Kropfs an der Schilddrüse operiert worden waren. Ausmaß LTI (Grad 0-4) korreliert positiv mit HT. Vergleich der Jahre 1979-1989 und 1994-2009: Nach der Erhöhung der Salziodierung in Österreich höhere HT-Inzidenz als vorher – was natürlich kein Beleg für einen kausalen Zusammenhang ist. [Weiteres Problem: die winzige Zahl histologisch eindeutiger Hashimoto-Fälle – insgesamt 8 von 1050, also 0,8%!] In der Lit. genannte mögliche Ursachen für steigende Inzidenz: intauterine Erreger-Exposition (Enterovirus usw.), industrielle Endokrindisruptoren oder Schwermetalle, radioaktive Strahlung (Tschernobyl), Iodierung. Mögliche pathophysiologische Mechanismen: erhöhte Immugenität von stark iodiertem Thyreoglobulin, toxische Wirkung von Iod auf Schilddrüsenzellen oder direkte Stimulation der Immunzellen durch Iod. [Arbeit für meine Zwecke unergiebig.]
Johannes Ott et al.: Hashimoto’s Thyroiditis Affects Symptom Load and Quality of Life Unrelated to Hypothyroidism: A Prospective Case–Control Study in Women Undergoing Thyroidectomy for Benign Goiter. Thyroid 2011, 21(2), 161-167; doi: 10.1089/thy.2010.0191.
Prospektive Kohortenstudie an 426 euthyreoiden Frauen, die wegen gutartigen Kropfs operiert wurden. Gewebsuntersuchung: 28 der Frauen (6,6%) hatten HT. Aufteilung in zwei Gruppen: Anti-TPO-Antikörper-Werte > bzw. ≤ 121,0 iU/ml. In beiden Gruppen nahmen etwa 30% Schilddrüsenhormone. Mittlere Zahl der von den Patientinnen berichteten Symptome war in der Gruppe mit hohen Anti-TPO-Antikörper-Werten signifikant größer. TSH-Werte: kein signifikanter Unterschied (1,7 bzw. 1,4 µU/ml). Chronische Erschöpfung, trockenes Haar, chronische Reizbarkeit, chronische Nervosität, chronische Schwäche, Schlafstörungen, Vorgeschichte Brustkrebs und frühe Fehlgeburten sowie niedrigere Lebensqualität (allgemeiner Gesundheitszustand, Einschränkungen durch körperliche Beeinträchtigungen, Vitalität, Teilnahme am Sozialleben, geistige Gesundheit; ermittelt mit SF-36-Fragebogen): alle signifikant mit hohen Anti-TPO-Antikörper-Werten assoziiert. Schluss: Diese HT-typischen Symptome können auch auftreten, wenn keine Hypothyreose vorliegt. Weiterlesen →