Bei der Behandlung von Autoimmunerkrankungen, aber auch Krebs, Adipositas, Gefäßerkrankungen usw. rücken die circadiane Rhythmik und der Einfluss des Schlafs allmählich stärker in den Fokus. Um eine Behandlung wirksamer zu machen, Nebenwirkungen zu reduzieren oder die Selbstheilungskräfte des Organismus optimal zu nutzen, kommt es oft auf den Zeitpunkt der Verabreichung eines Wirkstoffs an und auf eine ausreichende Schlafdauer. In einem Versuch war beispielsweise ein Impfschutz noch nach einem Jahr signifikant stärker, wenn die Versuchspersonen in der ersten Nacht nach der Impfung ausreichend Schlaf bekommen hatten.
Die Erforschung der genauen Zusammenhänge zwischen innerer Uhr, Schlaf und Immunsystem wird durch die vielen Rückkopplungen und gegenseitigen Abhängigkeiten des Systems erschwert. So wird das Schlafzentrum, das viele Abläufe im Immunsystem regelt, seinerseits durch das Immunsystem beeinflusst. Das merkt man z. B. am erhöhten Schlafbedürfnis bei einer Infektionserkrankung oder auch an der ständigen Abgeschlagenheit (Fatigue) bei vielen Autoimmunerkrankungen.
Um die Rhythmen in der Vermehrung und Aktivierung der einzelnen Immunzelltypen und in der Produktion von Hormonen, Zytokinen und anderen Botenstoffen zu erforschen, zapft man Versuchspersonen über mindestens 24 Stunden hinweg regelmäßig etwas Blut ab, das dann analysiert wird. Dabei sollte der Schlaf der Personen nicht gestört werden, weshalb man einen Dauer- oder Verweilkatheter verwendet, der vom Nebenraum aus bedient werden kann. Aber ist die Konzentration eines Stoffes oder eines Zelltyps im Blut überhaupt repräsentativ für die Verhältnisse in dem Organ, das einen eigentlich interessiert?
Bei manchen Zelltypen definitiv nicht: Wenn man im Blut zu einem Zeitpunkt beispielsweise besonders wenige T-Helferzellen findet, heißt das nicht, dass sie plötzlich „ausgestorben“ sind: Sie sind u. U. nur ins Knochenmark gewandert. Antigenpräsentierende Zellen wie Makrophagen und dendritische Zellen halten sich fast rund um die Uhr im Gewebe auf, um Antigene aufzustöbern. Daher werden an ihrer Stelle ihre Vorläufer gezählt, zum Beispiel Monozyten anstelle von Makrophagen. Denn Monozyten müssen nach ihrer Entstehung im Knochenmark über die Blutbahn ins Gewebe wandern.
Um die Auswirkungen der circadianen Rhythmik und des Schlafs auseinanderzuhalten, muss man mit Schlafentzug arbeiten. An Menschen lässt sich das ethisch nur für eine Nacht vertreten, um Dauerschäden zu vermeiden. (Allerdings weiß man aus der Untersuchung von z. B. alkoholismus- oder depressionsbedingten Schlafstörungen, dass ein länger anhaltender Schlafmangel die Zytokinproduktion von einer Th1- zu einer Th2-Antwort verschiebt.)
Versuche an Mäusen und Ratten haben gezeigt, dass ein längerer Schlafentzug das Immunsystem schon bald so schwächt, dass der Organismus von Bakterien überrannt wird und das Tier an einer Sepsis stirbt. Die Ergebnisse solcher und ähnlicher Versuche hängen dabei vom verwendeten Versuchstierstamm ab, denn Schlafmuster haben eine starke erbliche Komponente. Das erschwert den Vergleich von Studien.
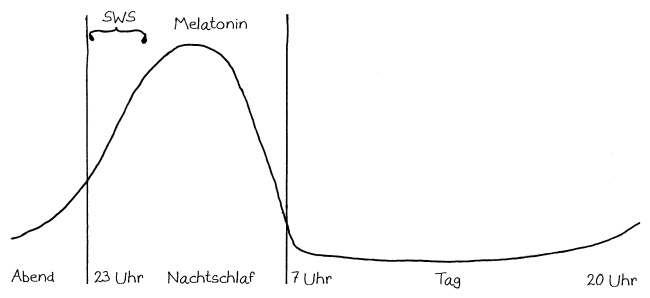
Noch schwieriger ist die Übertragung von Erkenntnissen, die an Mäusen oder Ratten gewonnen wurden, auf den Menschen. Abgesehen von vielen anderen Unterschieden sind Menschen tagaktiv und Nagetiere nachtaktiv (s. Abbildung). Bei ihnen laufen die Regelvorgänge, die ich im vorigen Artikel erläutert habe, daher ganz anders ab.